Высокий паритет в акушерстве. Причины послеродовых гипотонических кровотечений. Затяжные роды: понятие, причины и осложнения
1. Диагностика беременности. Ранняя диагностика беременности. Поздняя диагностика беременности.
2. Признаки беременности. Симптомы беременности. Предположительные (сомнительные) признаки беременности.
3. Вероятные признаки беременности. Объективные признаки беременности.
4. Симптом Горвица - Гегара. Признак Снегирева. Признак Пискачека. Признак Губарева и Гауса. Признак Гентера. Увеличение матки. Изменение консистенции матки.
5. Осмотр наружных половых органов. Техника осмотра. Осмотр половых органов с помощью зеркал. Методика осмотра. Зеркало Куско. Ложкообразное зеркало.
6. Влагалищное (пальцевое) исследование беременной. Двуручное (бимануальное) исследование беременной.
7. Достоверные признаки беременности. Несомненные признаки беременности. Диагностика беременности по УЗИ (ультразвуковому исследованию).
8. Обследование беременной. Карта беременной. Обследование в женской консультации.
9. Детородная функция. Какая по счету настоящая беременность. Nulligravida. Gravida. Nullipara. Primipara. Multipara.
Паритет (от лат. pario) - наличие родов в анамнезе, или число родов в прошлом.
-Течение предыдущих беременностей : не было ли раннего токсикоза и гестоза (слюнотечение, рвота, отеки и др.), заболеваний сердечно-сосудистой системы, почек и других органов. В случае наличия указанных заболевании в прошлом необходимо особенно внимательно наблюдать за женщиной при настоящей беременности.
Необходимо получить подробные сведения о течении каждой беременности родов и послеродовых периодов . Если у женщины имелись выкидыши, то следует установить их характер: самопроизвольный или искусственный, на каком месяце произошел выкидыш, заболевания после него и их характер. Преждевременные роды и самопроизвольные аборты свидетельствуют о генитальном инфантилизме или наличии заболеваний, которые неблагоприятно влияют на течение беременности (эндокринные нарушения, инфекционные заболевания, повреждения шейки и перешейка матки и др.). При самопроизвольных и искусственных выкидышах нередко развиваются воспалительные заболевания половых органов, возникает склонность к преждевременному прерыванию беременности, наблюдаются неправильная родовая деятельность и кровотечения во время родов.
-Характер предыдущих родов (своевременные, запоздалые или преждевременные), их течение. Правильное течение предыдущих родов свидетельствует о хорошем здоровье беременной и отсутствии отклонений от нормы в родовых путях. Осложнения и хирургические вмешательства при предыдущих родах, мертворождения или смерть ребенка после рождения свидетельствуют о возможных аномалиях родовых путей, осложнениях беременности, заболеваниях беременной. Патологические роды в прошлом (отягощенный акушерский анамнез) дают основание ожидать развития осложнений при данной беременности и родах. Следует выявить, наблюдались ли ранее послеродовые заболевания, так как они могут вызвать серьезные осложнения при последующих родах (аномалии родовой деятельности, приращение плаценты, кровотечения, разрыв матки, в том числе по рубцу, если предыдущие роды закончились операцией кесарева сечения, а послеоперационный период протекал с осложнениями).
Несмотря на значительные достижения современного акушерства, реаниматологии, гематологии и трансфузиологии, акушерские кровотечения до настоящего времени продолжают оставаться одним из тяжелых осложнений беременности и родов. Более того, по статистическим данным, родовспомогательных учреждений многих республик СССР и зарубежных стран, в последние годы частота акушерских кровотечений имеет некоторую тенденцию к увеличению. На протяжении последних десятилетий они неизменно занимают одно из первых трех мест в структуре причин материнской смертности. В среднем по стране акушерские кровотечения обусловливают 20-30% всех случаев гибели родильниц.
Анализ частоты различных причин, вызывающих патологическую кровопотерю в родах, показал, что первое место занимают нарушения сократительной функции маткп (гипо- и атонические кровотечения - 49 %).
В зарубежной печати даже обсуждается вопрос о непредотвратимости смертельных исходов при акушерских кровотечениях. Однако это мнение представляется неверным, так как в каждом отдельном случае экспертный анализ выявляет ряд тактических ошибок, связанных с недостаточным наблюдением и несвоеременной терапией. Это, в частности, отсутствие должной и своевременной подготовки беременных группы риска по развитию гипотонического кровотечения к родам; нерациональное ведение родов; запоздалая и недостаточная по объему гемотрансфузия; отсутствие системного подхода в борьбе с кровотечением.
Первоочередной задачей является выяснение причин послеродовых гипотонических кровотечений. Для изучения такой важной и многоплановой проблемы, учитывая профилактическую направленность советского здравоохранения, был использован эпидемиологический подход. Результатом такой работы явилось выявление факторов риска, способствующих развитию гипотонического кровотечения.
Проведение эпидемиологических исследований позволило изучить распространение гипотонического кровотечения среди различных возрастных, социальных групп населения, а также разработать мероприятия по максимальному ослаблению или устранению неблагоприятных факторов и изучить эффективность профилактических и лечебных мероприятий.
С этой целью нами проведено ретроспективное изучение 1000 клинических случаев, закончившихся гипотоническим кровотечением (основная группа). В качестве контроля использовались данные, полученные при анализе историй родов с физиологической кровопотерей (до 250 мл).
Все изучаемые факторы риска развития гипотонии матки были подразделены на четыре группы:
Обусловленные особенностями социально-биологического статуса женщины (возраст, социальное положение, профессия, регистрация брака);
- преморбидным фоном беременной;
- особенностями течения и осложнениями данной беременности;
- связанные с особенностями течения и с осложнениями данных родов.
Существует мнение, согласно которому на частоту развития гипотонического кровотечения большое влияние оказывает возраст родильницы. По нашим данным, почти половина всех кровотечений (49,9%) наблюдалась у женщин в возрасте от 19 до 25 лет.
Возраст 30 лет и старше является наиболее угрожающим по гипотонии матки, особенно для первородящих женщин. Так, в основной группе родильниц с гипотоническим кровотечением 9,3 % были в возрасте 34 лет и старше по сравнению с 3 % в контрольной группе, а первородящих в возрасте 30 лет и старше - соответственно 6,99 % и 2%.
Обращает на себя внимание, что социальное положение роженицы не играет значительной роли как фактор риска развития патологической кровопотери.
Развитию послеродовых кровотечений у студенток способствуют большие психические нагрузки, эмоциональные стрессы, перенапряжения и нередко отсутствие регистрации брака. Вместе с тем, для благополучного течения родов большое значение имеют нервно-психический статус женщины перед родами, ее отношение к данной беременности и близких ей людей.
На частоту гипотонического кровотечения в современных условиях такой фактор, как паритет родов, также не оказывает решающего влияния. Сегодня патологическая кровопотеря у первобеременных первородящих женщин отмечается так же часто, как и у повторнородящих.
Однако значительный удельный вес среди всех случаев гипотонии матки приходится на многорожавших женшин (6,6 %), много-беременевших (5 и более беременностей) - 13,7 % в основной группе. Соответствующие показатели в контрольной группе составили 4 % и 9%.
В результате анализа выявлено отсутствие решающего влияния возраста, паритета беременности и родов, социальных факторов на частоту развития гипотонических кровотечений среди родильниц.
Представляют интерес сведения о перенесенных заболеваниях у родильниц из основной и контрольной групп.
Отмечено большое количество экстрагенитальных заболеваний. После 36-летнего возраста они диагностированы у каждой второй родильницы основной группы. Наиболее распространены такие нейроэндокринные нарушения, как ожирение, заболевания щитовидной железы, дисфункция яичников и коры надпочечников, склерокистозные яичники, сахарный диабет, инфантилизм, в целом встречающиеся у 50 % женщин основной и у 28 % контрольной групп. Реже отмечались другие заболевания: желудочно-печеночно-кишечного комплекса, легких, почек и т. д.
Большое влияние на сократительную функцию матки оказывает отягощенный акушерско-гинекологический анамнез (ОАГА). Выяснено, что 38,9% родильниц основной и 37% контрольной групп перенесли в прошлом аборты. Особое значение для развития гипотонии матки играет осложненное течение послеабортного периода.
Проведенный анализ течения данной беременности в обеих группах показал, что наиболее часто у родильниц с гипотоническим кровотечением имели место следующие осложнения беременности: поздний токсикоз (50 %), анемия (52 %), угрожающее прерывание беременности (22%); соответствующие показатели у женщин с физиологической кровопотерей составили 13%), 15%, 8%.
Для предотвращения гипотонических кровотечений необходимо осуществление комплекса организационных и лечебных мероприятий на всех этапах оказания помощи беременной, роженице и родильнице. Поэтому мы сочли целесообразным выделить основные недостатки в ведении беременных группы риска в женской консультации и родильном доме.
В результате недостаточной санитарно-просветительной работы в женских консультациях только 53% беременных основной группы встали на учет по беременности в I триместре. Нередко поздняя первая явка была связана с наличием тяжелых экстрагенитальных заболеваний, при которых пролонгирование беременности противопоказано (например, сочетанный ревматический порок сердца с частыми ревматическими атаками и выраженной недостаточностью кровообращения).
Основными недостатками ведения беременных повышенного по кровотечению риска явились стереотипное наблюдение, недооценка отягощенного соматического и акушерско-гинекологического анамнеза, запоздалая диагностика, нерациональная терапия, поздняя госпитализация и, следовательно, родоразрешение.
В значительном числе наблюдений отсутствовала преемственность в работе между женской консультацией и стационаром, беременная выпадала из поля зрения участкового врача, допускалось перенашивание беременности.
В настоящее время недопустимо амбулаторное лечение позднего токсикоза, что приводит к недооценке степени его тяжести, развитию осложнений в родах, одним из которых является гипотоническое кровотечение.
Велика роль досрочной плановой госпитализации беременных повышенного риска для осуществления подготовки к родам. Однако при анализе историй родов отсутствие необходимой для них госпитализации было выявлено у 28,7% беременных с наличием таких факторов риска гипотонического кровотечения, как многоплодная беременность, рубец на матке, крупный плод, многоводие, пожилой возраст первородящей и т.д. Имели место случаи запоздалого поступления рожениц на роды (в конце I или во II периоде родов), что не позволяло врачам стационара рационально вести и полноценно обезболивать роды.
Целый ряд типичных недостатков был выявлен и при анализе ведения беременных в дородовом отделении. Довольно частой ошибкой является недооценка тяжести позднего токсикоза, в результате чего затягивалось его консервативное лечение, отсутствовало своевременное родоразрешение.
Грубым нарушением является выписка беременных с доношенной беременностью и нефропатией.
Кроме того, далеко не всем женщинам группы риска в дородовом отделении проводилась комплексная медикаментозная подготовка к родам. Наряду с этим проводилось родовозбуждение при отсутствии достаточной готовности организма к родам, что приводило к длительному, затяжному течению родов, осложнялось гипотоническим кровотечением.
Известно, что течение и ведение родов оказывают большое влияние на величину послеродовой кровопотери. Приводим основные осложнения в родах у родильниц с гипотоническим кровотечением и при физиологической кровопотере.
Осложнения родов у женщин с гипотоническим кровотечением и при физиологической кровопотере
| Осложнения
| Основная группа, % | Контрольная группа, % |
Травмы родовых путей | 90 | 53 |
Поздний токсикоз | 49 | 21 |
Плацентарная недостаточность (гипоксия и гипотрофия плода) | 34,5 | 13 |
Перерастяжение матки | 31,8 | 12 |
| Роды быстрые и стремительные | 28,8 | 11 |
Слабость родовой деятельности | 18 | 8 |
| Инфекция (ОРЗ, грипп, эндометрит) | 2 | - |
| Интранатальная гибель плода | 1,1 | - |
Анализ приведенных данных свидетельствует о том, что гипотонические кровотечения часто осложняют роды, протекающие с различными аномалиями родовой деятельности: у 27,8% родильниц с кровотечением отмечалась чрезмерно сильная родовая деятельность, у 18% - слабость родовых сил. Соответствующие показатели в контрольной группе составили 11% и 8%.
Неблагоприятными в плане гипотонии матки являются все факторы, приводящие к ее перерастяжению (крупный плод, многоводие, многоплодие), отмеченные в обех группах соответственно в 31,8% и в 13% наблюдений.
Обращает на себя внимание большой (90%) травматизм родовых путей у родильниц основной группы по сравнению с контрольной (53%).
В целом анализ ведения родов выявил три группы недостатков:
Нерациональное ведение родов,
- травматичное ведение родов и
- неадекватное обезболивание.
Причем под нерациональным ведением родов подразумевались запоздалая амниотомия при наличии плоского плодного пузыря или при явлениях позднего токсикоза в родах, запоздалый пересмотр тактики ведения родов в пользу операции кесарева сечения после многочасовой родостимуляции и т. д.
Одновременное проведение клинического и корреляционного анализов позволило выявить следующие ведущие факторы риска гипотонии матки: травматизм в родах, дискоординация сокращений матки, воспалительные заболевания матки и придатков, наличие нейроэндокринной патологии, наличие 5 и более беременностей в анамнезе, сочетанные формы позднего токсикоза, перенашивание беременности.
Безусловно, что основным признаком, определяющим исход родов при послеродовом гипотоническом кровотечении, является объем потерянной крови. Родильницы основной группы по объему кровопотери могут быть распределены следующим образом.
Кровопотеря, мл Количество родильниц
401-600 472 (47,2%)
601-1500 364 (36,4%)
1501-5000 и более 164 (16,4%)
Проведение эпидемиологического анализа с обработкой материала на ЭВМ (корреляционный анализ) отдельно для группы женщин с массивной кровопотерей (свыше 1000 мл) позволило обнаружить особенности в значимости тех или иных факторов риска гипотонии матки. Так, в группе женщин с массивными кровотечениями значительно возросла роль возраста, паритета беременности и родов в генезе гипотонического кровотечения. Например, из 35 родильниц в возрасте 37 лет и старше у 37,1 % были массивные кровотечения (более 1500 мл), потребовавшие удаления матки. Это связано с тем, что с возрастом присоединяются различные экстрагенитальные заболевания, отягощенный акушерский и гинекологический анамнез, а по мере увеличения паритета родов развиваются морфологические нарушения в миометрии (дистрофические изменения мышечных волокон, замещение их соединительной тканью, утолщение и склероз стенок сосудов).
Как уже подчеркивалось, послеродовые гипотонические кровотечения - основная причина материнской смертности в современном акушерстве. Молодые женщины погибают главным образом в результате развития необратимых изменений в жизненно важных органах, острой постгеморрагической анемии и тяжелых гнойно-септпческих осложнений на фоне массивной кровопотери.
Возникновение неуправляемых, опасных для жизни кровотечений чаще связано с недостатками в борьбе с кровотечениями, а именно с запоздалой и недостаточной по объему гемотрансфузией, длительной консервативной борьбой и, следовательно, произведенной с опозданием операцией удаления матки, что приводит к увеличению продолжительности операции и объема потерянной крови.
По нашим данным, из 1000 женщин с гипотоническим кровотечением летальные исходы имели место у 67.
Подробный экспертный анализ преморбидного фона, течения, ведения беременности и родов, характера лечебных мероприятий по борьбе с гипотоническим кровотечением выявил типичные ошибки, упорно повторяющиеся в случаях с неблагоприятным исходом.
Обращает на себя внимание факт, что погибают женщины не от отсутствия медицинской помощи, а вследствие ее несвоевременности, неадекватности объему кровопотери, в результате бессистемного подхода, повторного использования малоэффективных при массивной кровопотере способов остановки кровотечения и т. д.
У большинства родильниц, потерявших до 600 мл крови, использовались различные методы остановки кровотечения.
В группе с кровопотерей 601-1500 мл обращает на себя внимание недостаточный арсенал проведенных мероприятий и способов остановки кровотечения, в частности клеммирования, наложения швов на заднюю губу шейки матки и т. д.
При кровопотере, превышающей 1500 мл, среди способов остановки кровотечения преобладают операции экстирпации и ампутации матки, а довольно часто применявшиеся у данных родильниц рефлекторные и механические способы остановки кровотечения оказались неэффективными вследствие их запоздалого применения.
Кроме того, в 6 случаях имело место выскабливание послеродовой матки при массивном кровотечении.
Наряду с длительной консервативной борьбой, попытками остановить кровотечение без оперативного вмешательства отмечена большая продолжительность самих операций удаления матки. Так, только в 10% случаев операция продолжалась в течение 1 ч, в 37% - до 2 ч, в остальных - от 2 до 7 ч.
Таким образом, фактор времени в борьбе с кровотечением потерян в результате длительного использования консервативных методов, повторного использования неэффективных способов, особенно на фоне массивной кровопотери, при самом оперативном вмешательстве. Отсутствие системного подхода, адекватного восполнения кровопотери приводит к летальному исходу, который можно было бы предотвратить.
Корреляционный анализ подтвердил следующие факторы летальности при послеродовых гипотонических кровотечениях: своевременно не возмещенная кровопотеря; запоздалая операция удаления матки; нарушение техники операции (длительная операция, ранение мочеточников, мочевого пузыря); наличие сочетанной формы позднего токсикоза.
Представляют интерес результаты патологоанатомического исследования 65 маток, удаленных по поводу послеродового гипотонического кровотечения.
Практически во всех случаях были отмечены проявления острого малокровия после массивной кровопотери, которые характеризовались бледностью, тускловатостью мышцы матки, наличием резко расширенных зияющих кровеносных сосудов, отсутствием в них форменных элементов крови или наличием лейкоцитарных скоплений вследствие перераспределения крови.
В значительном количестве препаратов (47,7%) диагностировано патологическое врастание ворсин плаценты. При этом среди мышечных волокон обнаруживались ворсины хориона, покрытые синцитиальным эпителием, и единичные клетки хориального эпителия. В ответ на внедрение элементов хориона, чужеродных для мышечной ткани, в соединительнотканной прослойке возникает лимфоцитарная инфильтрация.
Крайне неблагоприятно влияют на сократительную способность матки явления хорионамнионита или эндомиометрита в родах, обнаруженные в 33% наблюдений. Среди неправильно расположенных пластов мышечных волокон в отечной соединительной ткани отмечается обильная лимфолейкоцитарная инфильтрация.
В 12 препаратах обнаружены элементы геморрагического пропитывания миометрия - формирование матки Кувелера. Анализ течения родов при этом выявил травматическое ведение родов: длительную родостимуляцию, повторные ручные вхождения в послеродовую матку, интенсивный массаж «матки на кулаке». Среди мышечных волокон выявлено большое количество эритроцитов, что снижает сократительную способность миометрия.
Наличие множественных микронадрывов стенки матки обнаружено в 9 препаратах. Сочетание травмы органа с пропитыванием способствует развитию кровотечения.
Таким образом, в подавляющем большинстве случаев гипотония матки носит функциональный характер, кровотечение удается остановить с помощью медикаментозных препаратов или рефлекторных способов. Однако нередко неполноценная сократительная функция матки обусловлена морфологическими нарушениями мышцы матки; в свою очередь последние возникали вследствие перенесенных воспалительных процессов, патологического течения настоящей беременности, нерационального, травматичного ведения родов. И только в единичных наблюдениях гипотоническое кровотечение развилось на фоне органических заболеваний матки - множественной миомы, обширного эндометриоза.
При неэффективности консервативных способов остановки кровотечения возможной его причиной может быть истинное врастание плаценты или надрывы миометрия, симулирующие гипотоническое кровотечение. В подобных случаях необходимо своевременно отказаться от консервативных способов борьбы и перейти к единственно правильному методу остановки кровотечения при данной патологии - удалению матки.
Актуальные вопросы акушерской патологии. Сидорова И. С, Шевченко Т. К., 1991г.
Ответы на этот вопрос на форумах и в социальных сетях только сбивают с толку, ведь информация, которую дают женщины, прошедшие этот период, очень разнится. Дело в том, что процесс появления малыша на свет у каждой мамочки проходит по-своему и зависит от многих причин.
Длительность родов
Продолжительность родов у каждой роженицы разная. Никогда невозможно предугадать, сколько будут длиться роды, возникнет ли или, наоборот, бурные схватки. Средняя длительность родов от первой схватки или отхождения вод у первородящих женщин - 7-12 часов. У женщин, рожающих второго ребенка, около 7- 8 часов. Третьи и последующие роды обычно проходят по сценарию вторых или чуть быстрее, для них нет особых закономерностей.
Как известно, роды состоят из трех этапов или периодов: схватки, потужной и последовый периоды. Подробнее . Основная продолжительность времени приходится на первый период - схватки. Именно скорость, динамика раскрытия, сглаживания и истончения шейки матки зависит от паритета (то есть количества) родов. У повторнородящих женщин шейка матки уже за несколько недель может быть приоткрыта на несколько сантиметров.
У женщин, рожающих впервые, первым начинает открываться внутренний зев, а только потом наружный. Таким образом, шейка матки открывается как бы изнутри. Итак, скорость раскрытия шейки матки зависит от:
- паритета родов;
- психологического состояния женщины - страха или, наоборот, положительной настроенности на роды;
- наличия аномалий, опухолей или рубцовых изменений матки и шейки (кесарево сечение в анамнезе, рубцовые деформации шейки матки, синдром коагулированной шейки матки, миоматозные узлы, двурогая матка);
- наличия сопутствующих родам заболеваний: гипотиреоза, артериальной гипертонии, болезней сердца, лихорадки и так далее;
- наличия осложнений беременности и родов: преждевременных родов, многоводия, гестоза, крупного плода, слабости или дискоординации родовой деятельности;
- использования стимулирующих препаратов и приемов: окситоцина, простагландинов, амниотомии.
Потужной период не имеет прямой зависимости от паритета родов. Быстрота изгнания плода зависит в большей степени от силы схваток и потуг, размеров плода и его предлежания и, немаловажно, поведения самой женщины. В среднем потужной период занимает от 5 до 30 минут.
Последовый период абсолютно не зависит от количества предыдущих родов. Плацента с плодными оболочками покидает полость матки в среднем через 5-60 минут с момента рождения ребенка. С момента рождения последа роды могут считаться завершенными.
Стремительные роды: понятие, причины и осложнения
Некоторые женщины мечтают родить за два часа и с удовольствием слушают рассказы подруг о быстрых родах.
Роды у первородящих, которые происходят за 4-6 часов, считаются быстрыми. У опытных мам эта цифра составляет 2-4 часа. В отдельную патологию родовой деятельности выделяют стремительные роды. Их длительность у первородящих и повторнородящих менее четырех и двух часов соответственно. На самом деле, ничего хорошего в таких родах нет. Ребенок, который буквально пролетает через родовые пути, не успевает адаптироваться к изменениям давления, уровням кислорода и углекислого газа, больше подвержен травматизации.
Причины стремительных родов:
- наследственность;
- особенности нервной системы конкретной женщины;
- гормональные нарушения, например гипертиреоз, избыток эндогенных факторов, провоцирующих роды;
- неправильное применение медикаментозных средств для стимуляции родов, вскрытие околоплодных вод.
Последствия стремительных родов существуют как для ребенка, так и для матери:
- гипоксия плода в родах из-за чрезмерного давления сокращающейся матки на сосуды плаценты и пуповину;
- новорожденного: перелом ключицы, кефалогематомы, кровоизлияния в мозг;
- родовые травмы матери: разрывы шейки матки, влагалища, промежности;
- преждевременная отслойка плаценты и массивное кровотечение.
Затяжные роды: понятие, причины и осложнения

Понятие о затяжных родах менялось в течение веков много раз. Еще древнейший врачеватель Гиппократ говорил, что рожающая женщина не должна увидеть более одного восхода солнца, то есть нормальные роды не должны длиться более суток. В современной трактовке затяжными считаются для первородящих женщин роды длиной более 18 часов. Для женщин, рожающих повторно - более 12 часов.
Однако в разных руководствах цифры эти варьируют, большой упор делают на длительность так называемого «безводного промежутка». После отхождения околоплодных вод не должно пройти более 12 часов, в противном случае возникает опасность инфицирования полости матки, оболочек и плода.
Причины затяжных родов
- переношенная более 42 недель беременность ;
- преждевременные роды, когда маточная активность недостаточна для адекватной родовой деятельности;
- усталость, плохой сон и питание беременной;
- психологическая неготовность будущей матери к родам;
- аномалии развития матки, рубцовые изменения матки и шейки;
- неправильные предлежания плода или вставления головки;
- узкий таз у роженицы;
- перерастяжение матки по причине избытка околоплодных вод, плода с большой массой тела, многоплодной беременности;
- недостаточность эндогенных гормонов окситоцина и простагландинов;
- неправильное применение медикаментозных средств для стимуляции родов;
- нерациональная амниотомия в родах.
Акушеры очень настороженно относятся к затяжным родам. Это вполне объяснимо, ведь длительные роды подвергают многим рискам маму и ребенка:
- гипоксия плода, вплоть до внутриутробной асфиксии;
- родовые травмы плода, вызванные длительным сдавлением головы в родовых путях;
- инфицирование плода, полости матки;
- образование мочеполовых или прямокишечных свищей у женщины при длительном стоянии головки плода в родовых путях.
Самым лучшим вариантом будут спонтанные, самостоятельно начавшиеся роды, плод нормальных размеров, адекватное поведение роженицы и грамотное ведение родов медперсоналом.
Александра Печковская, акушер-гинеколог, специально для сайт
Полезное видео:
При первом обращении женщины в консультацию по поводу беременности врач знакомится с общим и акушерско-гинекологическим анамнезом, обращая особое внимание на наследственность, перенесенные в детстве и зрелом возрасте соматические и гинекологические заболевания, особенности менструального цикла и репродуктивной функции. Выявляют в анамнезе инфекции, передаваемые половым путем (генитальный герпес, сифилис, гонорея, хламидиоз, уреаплазмоз, микоплазмоз, ВИЧ/СПИД, гепатит В и С), использование контрацептивных средств.
Выясняют возраст и состояние здоровья мужа, группу его крови и резус-принадлежность, а также профессиональные вредности и вредные привычки, социально-экономический статус семьи.
При первом осмотре беременной оценивают ее телосложение, уточняют сведения об исходной массе тела до беременности (избыточная или недостаточная), что имеет значение для рекомендаций по питанию во время беременности. У беременной измеряют массу тела, артериальное давление на обеих руках, обращают внимание на цвет кожных покровов и слизистых оболочек, выслушивают тоны сердца, легкие, пальпируют щитовидную железу, молочные железы, регионарные лимфатические узлы; оценивают состояние сосков. При акушерском осмотре определяют наружные размеры таза, размеры диагональной конъюгаты и пояснично-крестцового ромба. Во второй половине беременности измеряют высоту стояния дна матки и окружность живота, используя наружные приемы акушерского обследования (приемы Леопольда), определяют предлежание плода, его позицию, вид, отношение к малому тазу.
Производится влагалищное исследование с обязательным осмотром шейки матки и стенок влагалища в зеркалах, а также области промежности и ануса. У женщин с физиологическим течением беременности при отсутствии изменений в области влагалища и шейки матки влагалищное исследование осуществляется однократно, а в дальнейшем по показаниям.
При первом посещении женщины на основании опроса и данных объективного обследования уточняют срок беременности и предполагаемых родов.
После осмотра акушером-гинекологом беременную направляют на лабораторное обследование, а также к специалистам: терапевту, который осматривает ее в течение физиологически протекающей беременности дважды (после первого осмотра акушером-гинекологом и в сроке 30 нед беременности), стоматологу, офтальмологу и оториноларингологу.
Результаты первого клинико-лабораторного обследования позволяют выделить и оценить факторы риска, угрожающие нормальному течению беременности. К факторам риска перинатальной патологии относятся социально-биологические (возраст матери до 18 лет или старше 35 лет, профессиональные вредности, табакокурение, алкоголизм, наркомания); отягощенный акушерско-гинекологический анамнез (высокий паритет родов, неоднократные или осложненные аборты, оперативные вмешательства на матке и придатках, бесплодие, невынашивание беременности, мертворождение; рождение детей с врожденными и наследственными заболеваниями, осложненное течение предыдущей беременности); экстрагенитальные заболевания (сердечно-сосудистые: пороки сердца, гипер- и гипотензивные расстройства, заболевания мочевых путей, болезни крови, печени, легких, нарушение гемостаза); осложнения настоящей беременности (угроза прерывания беременности, гестоз, многоводие, плацентарная недостаточность, анемия, резус- и АВ0-изосенсибилизация, неправильное положение плода, переношенная беременность), а также многоплодие и беременность, наступившая в результате использования вспомогательных репродукций технологий.
При физиологическом течении беременности практически здоровой женщине рекомендуют повторно посетить акушера-гинеколога с результатами анализов и заключениями врачей через 7-10 дней после первого обращения, а затем 1 раз в месяц в сроки до 28 нед, после 28 нед - 2 раза в месяц, после 37 нед - каждые 7-10 дней. При каждом повторном посещении врач контролирует АД, во второй половине беременности измеряет высоту стояния дна матки и окружность живота, оценивает прибавку массы тела беременной. Еженедельная прибавка массы не должна превышать 250-300 г. Общая прибавка массы тела при одноплодной беременности составляет в среднем 10-12 кг, при многоплодной - 20-22 кг.
Лабораторное обследование в течение физиологической беременности включает троекратный клинический анализ крови (при первом посещении, в сроки 20 и 30 нед); анализ мочи при каждом посещении; двукратное микроскопическое исследование отделяемого влагалища (при первом осмотре и в сроке 30 нед); определение группы крови и резус-принадлежности (при резус-отрицательной крови беременной нужно обследовать мужа на резус-принадлежность и определить группу его крови). Реакцию Вассермана и анализ крови на ВИЧ делают три раза (при первом посещении, в срок 30 нед и за 2-3 нед до родов). Биохимический анализ крови, включая определение уровня сахара, проводится при первом посещении и в 30 нед беременности.
Все результаты обследования заносят в специальную обменную карту, которую выдают на руки пациентке в 23 нед беременности.
С целью диагностики врожденной и наследственной патологии плода всем беременным три раза проводят УЗИ (в сроки 10-14, 20-24 и 32-34 нед). Биохимический скрининг на врожденную и наследственную патологию плода предполагает исследование крови беременной на РАРР-А и b-ХГ в 10-13 нед, a-фетопротеин, b-ХГ в 16-20 нед.
Помимо диагностики врожденной и наследственной патологии, при УЗИ определяют локализацию и состояние плаценты, показатели роста плода, количество околоплодных вод, состояние шейки матки. В конце беременности УЗИ проводят с целью уточнения предлежания плода и определения его предполагаемой массы. Кратность УЗИ во время беременности определяется индивидуально с учетом состояния матери и плода. Допплерометрию кровотока в системе мать-плацента-плод для прогнозирования и диагностики плацентарной недостаточности проводят с конца I триместра беременности.
После 20 нед беременности при каждом посещении женщины выслушивают сердцебиение плода, регистрируют основные результаты клинического и лабораторного обследования. С 32 нед исследование сердечной деятельности плода проводится с помощью кардиотокографии.
Всех беременных группы риска по показаниям направляют на консультацию к соответствующим специалистам для решения вопроса о пролонгировании беременности и составляют индивидуальный план дальнейшего ведения с уточнением сроков дородовой госпитализации и определением стационара для родоразрешения. Беременной разъясняют необходимость обследований и госпитализации по показаниям.
В особом наблюдении нуждаются курящие беременные, употребляющие алкоголь или наркотические средства. В таких случаях беременную следует убедить обратиться к психиатру-наркологу по месту жительства в интересах сохранения своего здоровья и здоровья будущего ребенка. Дальнейшее наблюдение за течением беременности, а также после родов осуществляет акушер-гинеколог с выполнением рекомендаций психиатра-нарколога.
Беременные, инфицированные ВИЧ, наблюдаются акушером-гинекологом женской консультации совместно с инфекционистом, который назначает курсы соответствующей терапии по согласованию с территориальным центром по профилактике и борьбе со СПИДом и определяет стационар для родоразрешения.
Предоставление листка нетрудоспособности беременным и родильницам. Беременные в нашей стране пользуются многими льготами. С момента установления беременности женщины не допускаются к работе в неблагоприятных условиях, в ночное время. Беременные женщины с 4-го мес беременности не привлекаются к сверхурочной работе.
При переводе на облегченную работу за беременной сохраняется заработная плата из расчета последних 6 мес.
Предоставляемые льготы способствуют правильному течению беременности и развитию плода в благоприятных условиях. Полное использование беременными всех указанных льгот зависит от своевременного и правильного определения срока беременности.
Листок нетрудоспособности выдают с 30 нед беременности единовременно продолжительностью 140 календарных дней. При многоплодной беременности листок нетрудоспособности по беременности и родам выдается с 28 нед беременности, при этом общая продолжительность дородового и послеродового отпуска составляет 180 дней.
При осложненных родах женщинам, в том числе и иногородним, листок нетрудоспособности выдается дополнительно на 16 календарных дней лечебно-профилактическим учреждением, где произошли роды. В этих случаях общая продолжительность дородового и послеродового отпуска составляет 156 календарных дней.
При родах, наступивших до 30 нед беременности, и рождении живого ребенка листок нетрудоспособности по беременности и родам выдается лечебно-профилактическим учреждением, где произошли роды, на 156 календарных дней, а в случае рождения мертвого ребенка или его смерти в течение 7 дней после родов - на 86 календарных дней.
Листок нетрудоспособности на дородовой отпуск продолжительностью 90 календарных дней выдается женщинам, проживающим в населенных пунктах, подвергшихся радиоактивному загрязнению. Общая продолжительность отпуска по беременности и родам составляет 160 дней.
Женщине, усыновившей новорожденного, листок нетрудоспособности выдает стационар по месту его рождения на 70 календарных дней со дня рождения.
При экстракорпоральном оплодотворении и "переносе эмбриона" листок нетрудоспособности выдают на период госпитализации до установления беременности.
ОСНОВЫ РАЦИОНАЛЬНОГО ПИТАНИЯ БЕРЕМЕННЫХ
Принципы рационального питания беременных заключаются в преимущественном потреблении белков, достаточного количества жиров и в ограничении углеводов. Рацион составляют индивидуально с учетом исходной массы тела и течения беременности. При избыточной массе тела энергетическую ценность пищи уменьшают за счет углеводов и жиров. Беременным с пониженной массой тела следует, наоборот, увеличить энергетическую ценность рациона с сохранением правильных соотношений основных ингредиентов.
Если в первой половине беременности режим питания может быть относительно свободным, то во второй половине к нему необходимо подходить более строго. Во второй половине беременности приемы пищи должны быть более частыми (5-6 раз в день).
Из продуктов, содержащих белки и незаменимые аминокислоты, предпочтительны нежирное отварное мясо, курица, рыба, молочнокислые продукты (кефир, творог, сыр), молоко, яйца. Следует исключить из рациона жареное мясо, острые блюда с пряностями, копчености, мясные супы. Количество овощей и фруктов не ограничивают, они позволяют безболезненно уменьшить потребление поваренной соли (до 8 г против обычных 12-15 г).
В начале беременности количество жидкости (вода, супы, компоты, чай, соки, молоко, кисели) не ограничивают. Во второй половине беременности можно употреблять только до 1,5 л жидкости в сутки во избежание развития отеков.
Во время беременности, особенно во второй половине, возрастает потребность в кальции (кальций расходуется на построение скелета и мягких тканей плода). В связи с этим у некоторых женщин повышается вероятность развития кариеса. Суточная доза кальция в первой половине беременности составляет 1 г, в дальнейшем - 1,5 г, а в конце беременности - 2,5 г в день. Как правило, рациональное питание с включением кальцийсодержащих продуктов (сыр, яичный желток, молоко) обеспечивает потребность беременной в кальции.
В пище должно быть достаточно железа, ежедневная потребность в котором во время беременности составляет 7 мг. Без экзогенного дополнения практически ни одна беременная не может считаться обеспеченной необходимым количеством железа, недостаток которого приводит к железодефицитной анемии. Беременным рекомендуется употребление продуктов, богатых железом: печени, красного мяса, бобов, зеленых овощей, сухофруктов, зернового хлеба.
Во время беременности примерно в два раза возрастает потребность в витаминах, которые необходимы как для физиологического течения обменных процессов у матери, так и для правильного развития плода. Высокая потребность в витаминах удовлетворяется, помимо продуктов питания, дополнительным назначением препаратов витаминов и микроэлементов, особенно зимой и весной. Особое значение дополнительный прием витаминов имеет для беременных при многоплодии, для курящих пациенток. Строгим вегетерианцам назначают витамин В12.
Дополнительный прием фолиевой кислоты (до наступления беременности и в ее ранние сроки) снижает риск аномалий развития ЦНС плода (дефекты нервной трубки).
РЕЖИМ И ЛИЧНАЯ ГИГИЕНА БЕРЕМЕННЫХ
Беременность представляет собой физиологический процесс, требует изменения режима работы и соблюдения правил гигиены. В соответствии с законодательством беременные освобождаются от работы в ночное время, связанной с подъемом и перемещением тяжестей, вибрацией, воздействием высокой температуры, повышенной радиации или химических веществ, способных оказывать вредное влияние на плод. Рекомендуется также временно ограничить занятия теми видами спорта, которые связаны с тяжелой физической нагрузкой.
Малоподвижный образ жизни (гиподинамия) также может неблагоприятно сказаться на течении беременности и родов, в связи с чем беременным рекомендуется в любое время года совершать прогулки на свежем воздухе. Продолжительность и темп ходьбы следует соразмерять со степенью тренированности, возрастом и состоянием здоровья беременной.
Очень важен спокойный сон продолжительностью не менее 8 ч в хорошо проветренном помещении. Применение снотворных средств нежелательно, по показаниям назначают препараты пустырника и валерианы.
Заслуживают внимания вопросы половой гигиены. Следует ограничить половую жизнь в первые 2-3 мес и в последние месяцы беременности. Более строгие ограничения касаются пациенток с угрозой прерывания беременности и с осложненным акушерским анамнезом.
Беременная должна избегать контакта с больными инфекционными заболеваниями. Необходимо устранить все очаги инфекции, возникшие до и во время беременности (тонзиллит, кариес и другие воспалительные заболевания стоматологического профиля, кольпит, фурункулез и др.)
Уход за кожей во время беременности имеет очень большое значение. Для обеспечения сложных функций кожи необходимо следить за ее чистотой (душ, обтирания). Это способствует выделительной, дыхательной и другим функциям кожи, благотворно действует на сосудистую и нервную систему, регулирует сон и другие виды деятельности организма. Следует избегать интенсивного действия солнечных лучей. Для предотвращения возникновения рубцов беременности на животе и молочных железах рекомендуется использовать специальные кремы.
Профилактика трещин сосков и мастита состоит в ежедневном обмывании молочных желез водой комнатной температуры с последующим обтиранием махровым полотенцем. При сухой коже за 2-3 нед до родов полезно ежедневно смазывать кожу молочных желез, включая ареолу, нейтральным кремом (детский крем и др.). Воздушные ванны для молочных желез проводят по 10-15 мин несколько раз в день. При плоских и втянутых сосках рекомендуется массаж, которому женщину обучает врач или акушерка.
Одежда беременной должна быть комфортной, не нарушающей дыхательную, выделительную, терморегулирующую и другие функции кожи. Следует носить удобные бюстгальтеры, не стесняющие грудную клетку. Во избежание застойных явлений молочные железы должны находиться в приподнятом положении. Во второй половине беременности рекомендуется ношение специального дородового бандажа.
ПРИНЦИПЫ ПОДГОТОВКИ БЕРЕМЕННЫХ К РОДАМ
Физиопсихопрофилактическая подготовка включает индивидуальные беседы и лекции (психопрофилактическая подготовка); занятия специальной гимнастикой; использование природных факторов (свет, воздух, вода) для укрепления здоровья и применение средств физической терапии.
Психопрофилактическая подготовка направлена на устранение отрицательных эмоций и формирование положительных условнорефлекторных связей - снятие страха перед родами и родовыми болями, привлечение к активному участию в родовом акте.
Психопрофилактическая подготовка значительно уменьшает родовые боли, оказывает многостороннее, в частности организующее, влияние на женщину, способствует благоприятному течению беременности и родов.
Метод абсолютно безвреден для матери и плода, поэтому нет противопоказаний к его массовому применению. Недостатком является необходимость кропотливой и длительной индивидуальной работы с пациенткой.
Метод психопрофилактической подготовки был предложен в нашей стране И.З. Вельвовским и К.И. Платоновым (1940). Позже метод был усовершенствован G.D. Read (1944), F. Lamaze (I970) и нашел широкое распространение во многих странах мира.
Основные цели психофизиологической подготовки беременных к родам:
Выработать сознательное отношение к беременности, научить воспринимать роды как физиологический процесс;
Создать хороший эмоциональный фон и уверенность в благоприятном течении беременности и завершении родов;
Научить мобилизовать свою волю для преодоления страха перед родами.
При первой встрече с беременной необходимо выяснить ее отношение к беременности, взаимоотношения в семье, образование, профессию, психические травмы, установить представление беременной о родах (страх перед родами, боязнь боли). Важно выяснить характерологические особенности беременной, ее эмоциональные и волевые качества. Беременных с психологическими проблемами можно направить на консультацию к медицинскому психологу или психотерапевту.
Наряду с индивидуальной психопрофилактической работой, которую акушер-гинеколог проводит при каждом посещении беременной, рекомендуют групповые занятия по психопрофилактической подготовке к родам.
Интерьер кабинета для групповых занятий должен создавать у пациентки психологический комфорт. В кабинете должны быть кушетка или удобные кресла, набор наглядного материала (рисунки, таблицы, слайды, фильмы) для разъяснения родового акта.
Для занятий по психопрофилактической подготовке формируют группы по 6-8 человек, желательно с учетом психоэмоционального статуса пациенток.
Занятия начинают с 33-34 нед беременности, проводят еженедельно в течение месяца (4 занятия по 25-30 мин). Первое занятие может продолжаться около часа.
Первое занятие состоит из вводной и основной частей. Во вводной части останавливаются на управлении активностью в родах путем волевого усилия. Можно обучить аутогенной тренировке и пальцевому самомассажу определенных областей (крестец, низ живота). Применение пальцевого самомассажа в родах способствует снятию психоэмоционального напряжения и уменьшению родовой боли.
В основной части сообщают краткие сведения о строении женских половых органов, развитии плода, системе мать-плацента-плод. Подчеркивают, что матка является окружающей средой для плода. Необходимо представить роды как естественный физиологический акт, объяснить периоды родов, обратить внимание беременных на умение распределять свои силы в родах, выполнять указания медицинского персонала.
Для закрепления полученных навыков беременным рекомендуется повторять занятия дома в течение 7-10 мин.
На втором занятии врач объясняет физиологию первого периода родов. Излагают механизм схваток, которые способствуют раскрытию шейки матки. Беременным предлагают приемы для уменьшения болезненности схваток, объясняют, как правильно дышать во время схваток и снимать мышечное напряжение между схватками (поглаживание нижних отделов живота ладонями от средней линии в стороны; при положении на боку надавливать большими пальцами на крестец; при положении на спине большие пальцы заводить спереди за гребни тазовых костей).
На третьем занятии беременных знакомят с течением второго периода родов. Объясняют, что такое потуги и как способствовать правильному рождению ребенка. Информируют о последовом и раннем послеродовом периоде, о кровопотере в родах. Убеждают, что важно выполнять рекомендации акушерки в процессе родов, проводят тренировки с задержкой дыхания и, наоборот, с частым поверхностным дыханием. Рассказывают, как нужно тужиться.
На четвертом занятии кратко повторяют весь курс предыдущих занятий и закрепляют приобретенные навыки и приемы.
Физические упражнения рекомендуется проводить с ранних сроков беременности. Эти упражнения направлены на тренировку дыхания и группы мышц, которым предстоит особо напряженная работа во время родов (брюшной пресс, мышцы тазового дна). Занятия по физической подготовке проводят под руководством инструктора по лечебной физкультуре.
ПРЕНАТАЛЬНАЯ ДИАГНОСТИКА
Пренатальная диагностика направлена на выявление врожденных пороков развития и хромосомных заболеваний плода в сроки беременности до 22 нед. Пренатальная диагностика включает медико-генетическое консультирование, неинвазивные (УЗИ, изучение биохимических сывороточных маркеров в I, II триместрах) и инвазивные (биопсия хориона, амниоцентез, кордоцентез, плацентоцентез) методы обследования, а также преимплантационную диагностику при экстракорпоральном оплодотворении.
При формировании группы риска в отношении врожденных аномалий развития плода необходимо учитывать следующие факторы:
Возраст матери старше 35 лет;
Наличие в семье ребенка с врожденной патологией;
Наследственные заболевания в семье, кровное родство супругов;
Профессиональные и экологические вредности;
Алкоголизм, наркоманию;
Бесплодие, замершую беременность, самопроизвольные выкидыши в анамнезе;
Угрозу прерывания, прием тератогенных препаратов, вирусные инфекции в I триместре данной беременности.
Приблизительно у 13% беременных, не входящих в группу риска, рождаются дети с врожденными аномалиями, поэтому показаны скрининговые исследования в ранние сроки беременности.
К скрининговым (неинвазивным) методам пренатальной диагностики относятся: УЗИ в 10-13 и 20-22 нед; определение уровня РАРР-А (плазменный протеин, связанный с беременностью) и b-ХГ в 10-13 нед, a-ФП и b-ХГ в 16-20 нед).
При УЗИ в 10-13 нед доступны визуализации грубые пороки развития ЦНС (анэнцефалия, менингоцеле, объемные спинно-мозговые грыжи, агенезия органов, крупные скелетные аномалии). Эхографическими маркерами хромосомной патологии в I триместре беременности служат неиммунная водянка плода, омфалоцеле, агенезия или аплазия носовой кости, мегацистик (увеличенный мочевой пузырь), несоответствие (уменьшение) копчико-теменного размера эмбриона сроку гестации. Большое значение придается увеличению толщины воротникового пространства (рис. 8.1) - эхонегативной зоны между кожей плода и мягкими тканями шейного отдела позвоночника.
Рис. 8.1. Отек воротникового пространства
При УЗИ во II триместре беременности (20-22 нед) возможна диагностика практически всех аномалий развития плода. Спектр маркеров хромосомной патологии плода, выявляемых во II триместре, намного шире, чем в I триместре. К ним относятся кисты сосудистых сплетений боковых желудочков головного мозга, избыточная шейная складка, вентрикуломегалия, аномальные формы черепа ("клубника", "лимон") и мозжечка ("банан"), пиелоэктазия, кистозная гигрома шеи, гиперэхогенность кишечника, неиммунная водянка плода, симметричная форма задержки роста плода (рис. 8.2).


Выявление пороков развития в I и II триместрах служит основанием для прерывания беременности. Эхомаркеры хромосомной патологии определяют показания к кариотипированию плода.
К скрининговым методам диагностики врожденной и наследственной патологии плода относится также определение уровня биохимических сывороточных маркеров в крови матери (РАРР-А, a-ФП, b-ХГ). Уровни РАРР-А и b-ХГ определяют в 10-13 нед, a-ФП и b-ХГ - в 16-20 нед.
При беременности плодом с синдромом Дауна уровень РАРР-А и ниже, а уровень b-ХГ выше нормы для соответствующих гестационных сроков.
Повышение концентрации a-ФП и снижение уровня b-ХГ в крови матери могут указывать на пороки развития ЦНС (анэнцефалия, энцефалоцеле, спинномозговая грыжа), передней брюшной стенки (омфалоцеле, гастрошизис), лица (расщепление верхней губы и твердого неба). Снижение уровня a-ФП сопряжено с повышенным риском синдрома Дауна у плода.
Отклонения от нормы уровней РАРР-А, a-ФП и b-ХГ не являются абсолютно специфичными для врожденной патологии плода. На уровни биохимических маркеров влияют:
Патология плаценты: гипо- и гиперплазия, кисты, опухоли, участки отслойки;
Масса тела беременной;
Сахарный диабет, заболевания печени, гестоз;
Резус-конфликт;
Многоплодие, замершая беременность, угроза выкидыша, внутриутробная гибель плода.
По факторам риска, а также по результатам скринингового обследования (УЗИ в 10-13 и 20-22 нед, РАРР-А и b-ХГ в 10-13 нед, a-ФП и b-ХГ в 16-20 нед) формируют показания к инвазивным методам пренатальной диагностики.
Эффективность диагностики хромосомной патологии повышается при использовании компьютерных программ, рассчитывающих индивидуальный риск наследственного заболевания плода. Эти программы учитывают возраст пациентки, срок беременности, толщину воротникового пространства, а также уровни биохимических сывороточных маркеров. Риск хромосомной патологии плода более 1 на 250 считается высоким (пороговое значение) и является показанием к инвазивной пренатальной диагностике с целью кариотипирования плода.
К инвазивным методам пренатальной диагностики, позволяющим провести цитогенетическое исследование тканей плодового происхождения, относятся биопсия хориона (8-12 нед), амниоцентез (16-22 нед, в том числе ранний в 13-14 нед), кордоцентез (с 22 нед), плацентоцентез (II триместр), биопсия тканей плода (II триместр). Выбор метода инвазивного вмешательства зависит от срока беременности и от технических возможностей лаборатории.
Показания к использованию инвазивных методов пренатальной диагностики: эхомаркеры хромосомной патологии плода, изменения уровней биохимических маркеров в сыворотке крови беременной, а также рассчитанный программой высокий риск рождения ребенка с хромосомной патологией (более 1 на 250).
Инвазивные методы пренатальной диагностики позволяют диагностировать все формы хромосомной патологии плода, определить пол плода, а также провести молекулярную диагностику ряда распространенных наследственных болезней (гемофилия, фенилкетонурия, муковисцидоз, миодистрофия Дюшенна и др.).
Преимплантационная генетическая диагностика. В последние годы при проведении экстракорпорального оплодотворения проводится преимплантационная генетическая диагностика.
Хромосомные дефекты выявляют путем биопсии эмбриона на стадии 6-8 бластомеров (рис. 8.3) или полярного тельца (рис. 8.4).

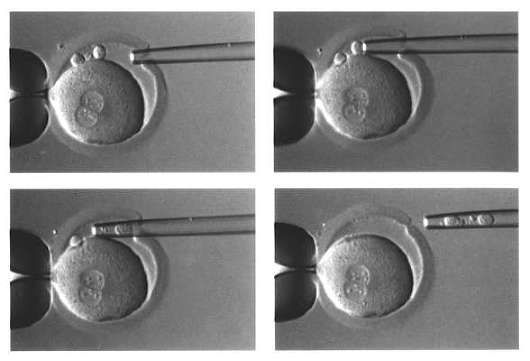
Преимплантационная диагностика при экстракорпоральном оплодотворении позволяет предотвратить перенос эмбрионов с генетическими заболеваниями.
Течение и ведение I периода родов - периода раскрытия
Период раскрытия начинается с появления регулярных (повторяющихся через 10 мин.) схваток, сопровождающихся процессом формирования маточного зева (слияние наружного и внутреннего зева цервикального канала). Обычно в этот период времени происходит излитие околоплодных вод, оно бывает ранним или своевременным.
Приступая к написанию этого раздела академической истории родов, студент должен помнить общие принципы ведения I периода родов.
1. Наблюдение за общим состоянием роженицы. Для этого необходимо контролировать состояние роженицы, ее жалобы, окраску кожных покровов. Каждый час необходимо измерять АД роженицы, подсчитывать и оценивать пульс и заносить эти данные в историю родов.
При нарушениях состояния роженицы необходимо прежде всего выявить их причины, а затем решать вопрос о методах его коррекции.
2. Оценка характера родовой деятельности - частоты, продолжительности, интенсивности схваток.
Для оценки характера родовой деятельности врач садится справа от роженицы и, положив ладонь на ее живот в области дна матки, по секундомеру определяет продолжительность 3-4 схваток подряд и пауз между нами. Интенсивность схваток пальпаторно оценивается по степени повышения напряжения матки во время схватки.
Характер родовой деятельности может быть оценен с помощью объективной ее регистрации. В частности, в практическом акушерстве в настоящее время используются аппараты различных марок вида "Фетальный монитор" (кардиотокографы) для одновременной оценки состояния плода и характера схваток. Если в родах проводился мониторный контроль состояния плода и характера сократительной деятельности матки (СДМ), то необходимо описать результаты этого исследования. При оценке 8 баллов состояние плода оценивается как хорошее, 7 баллов - пограничное, при оценке 6 (и менее) баллов компенсаторные возможности плода резко снижены.
3. Оценка эффективности родовой деятельности. Эффективность родовой деятельности оценивается по степени раскрытия маточного зева и по контролю поступательного движения головки.
Степень раскрытия маточного зева может контролироваться наружными приемами (приемы Шатца - Унтербергера и Роговина) и при внутреннем акушерском исследовании, выполненном по соответствующим показаниям.
Прием Шатца-Унтербергера можно использовать во время схватки опорожненном мочевом пузыре и открытии зева более 4 см. На высоте схватки пальпируется контракционное кольцо, определяющееся в виде валика идущего горизонтально, параллельно лонному сочленению. Степень раскрытия маточного зева соответствует расстоянию от лонного сочленения до контракционного кольца (в см или в поперечных пальцах). При полном раскрытии зева контракционное кольцо определяется на 4-5 п/п (на 10 см) над верхним краем лона.
Прием Роговина менее точен, он информативен только у женщин среднего роста при средней массе плода. Приемом Роговина следует пользоваться вне схватки. По мере раскрытия маточного зева дно матки приближается к мечевидному отростку грудины. Степень раскрытия зева, тем больше, чем ближе к мечевидному отростку грудины расположено дно матки. До начала родов обычно дно матки расположено на 5 п/п ниже мечевидного отростка грудины. Вне схватки следует определить, сколько п/п помещается между дном матки и мечевидным отростком грудины, а затем отнять это число от 5. Полученная цифра будет указывать на степень раскрытия зева в п/п. Например, дно матки расположено ниже мечевидного отростка грудины на 3 п/п, 5-3=2. Следовательно, раскрытие зава 2 п/п = 4 см. При полном раскрытии зева дно матки вне схватки определяется у мечевидного отростка грудины.
За поступательными движениями головки в родах наблюдают с помощью 3-4 приемов Леопольда-Левицкого, при этом более информативным является 4 прием. При опускании головки в полость малого таза можно пользоваться приемом Пискачека, который используют, если при выполнении III и IY приема Леопольда-Левицкого головка над входом в м/тах не определяется. Роженица лежит на спине с согнутыми в коленах и разведенными ногами.
Комментарии. Следует помнить, что наружные приемы оценки степени раскрытия маточного зева являются субъективными и не всегда могут отражать истинной картины процесса родов. Объективным методов оценки родовой деятельности является внутреннее акушерское исследование. По результатам этого исследования и продвижения предлежащей части плода ведется графическая регистрация – партограмма. Партограмма позволяет прогнозировать ослабление родовой деятельности и провести своевременную ее коррекцию.
Исследующий врач, обернув указательный и средний палец стерильной салфеткой, устанавливает их по латеральному краю большой половой губы на границе нижней и средней ее трети. Растягивая ткани большой половой губы, пальцы направляют по проводной оси таза, пальпируя головку (через мягкие ткани половой губы, не вводя пальцы во влагалище роженицы). Если головка опустилась в полость малого таза, она легко достигается исследующим пальцем.
4. Наблюдение за состоянием плода.
Оценка состояния плода в родах может проводиться с помощью мониторного наблюдения аппаратами. При отсутствии аппаратного наблюдения сердцебиение плода выслушивается акушерским стетоскопом в течение минуты каждые 30 мин. до излития околоплодных вод, каждые 10 мин. после излития околоплодных вод. Сердцебиение плода выслушивается в паузе между схватками. При удовлетворительном состоянии плода частота его сердцебиения колеблется в пределах 120-160 ударов в минуту. Если в родах проводится мониторный контроль необходимо дать качественную оценку кардиотокограммы плода, используя оценочную шкалу Фишера. При оценке 8 баллов состояние плода оценивается как хорошее, 7 баллов - пограничное, при оценке 6 (и менее) баллов компенсаторные возможности плода резко снижены.
5. Наблюдение за характером выделений из родовых путей. При физиологическом течении родов околоплодные воды обычно изливаются в конце периода раскрытия при полном или почти полном раскрытии маточного зева - это своевременное излитие околоплодных вод. Излитие околоплодных вод в родах при неполном раскрытии зева называется ранним. При излитии околоплодных вод следует оценивать их характер. Околоплодные воды должны быть бесцветными, без каких-либо примесей, без запаха. Появление примесей мекония в околоплодных водах, их темный цвет, указывают на хроническую или острую гипоксию плода. Неприятный запах излившихся околоплодных вод, их мутность указывают на инфицирование плодных оболочек (хориоамнионит).
Излитие околоплодных вод может осложниться (при отсутствии полноценного пояса соприкосновения) выпадением пуповины или мягких частей плода. Поэтому излитие околоплодных вод (своевременное или несвоевременное) является обязательным показанием для немедленного внутреннего акушерского исследования. При этом порядок исследования и его описание такие же, как при поступлении роженицы.
После каждого проведенного внутреннего акушерского исследования врач обязательно формулирует диагноз (характеризующий именно этот этап родов) и пишет заключение, в котором определяет свою тактику дальнейшего ведения родов.
Появление в периоде раскрытия кровотечения или других патологических выделений из родовых путей указывает на серьезное осложнение родов и требует немедленного вмешательства врача.
Первым клиническим признаком, указывающим на окончание периода раскрытия и начало периода изгнания обычно является полное открытие маточного зева и появление потуг - к сокращениям матки (схватка) присоединяются сокращения диафрагмы, мышц передней брюшной стенки, в дальнейшем по мере продвижения по родовым путям предлежащей части сокращения пристеночных мышц таза и мышц тазового дна. Однако, среди вышеперечисленных признаков периода изгнания главным подтверждением окончания периода раскрытия является установление полного раскрытия маточного зева. Наличие полного раскрытия маточного зева можно выявить с помощью приемов Шатца-Унтербергера и Роговина. Если именно в это время излились околоплодные воды, то производится внутреннее акушерское исследование, при котором подтверждаются данные наружного исследования.
Подтверждает окончание I периода родов и начало периода изгнания поступательное движение головки, которое определяется с помощью IY приема Леопольда-Левицкого и приема Пискачека.
Необходимо отметить точное время окончания I и начало II периода родов.
Течение и ведение периода изгнания (2 периода родов)
Период изгнания начинается от полного раскрытия маточного зева и завершается изгнанием последнего плода.
В периоде изгнания придерживаются тех же принципов ведения родов, что и в I периоде, при этом имеет место ряд особенностей:
1) контроль и коррекция состояния роженицы;
2) контроль характера и эффективности родовых изгоняющих сил (потуг);
3) контроль состояния плода (сердцебиение плода выслушивается после каждой потуги в середине паузы!);
4) контроль за продвижением предлежащей части плода;
5) за состоянием родовых путей
6) оценка характера выделений из родовых путей
7) контроль за состоянием нижнего сегмента матки. При пальпации на высоте потуги контракционное кольцо не должно подниматься выше 4-5 п/п над уровнем лона. Вне схватки пальпация нижнего сегмента матки должны быть безболезненной
8) руководство потугами
Активное ведение периода изгнания начинается после завершения фазы внутреннего поворота головки плода.
При правильном течении периода изгнания поступательное движение плода совершается достаточно быстро. При продвижении головки плода из узкой части таза к плоскости выхода таза головка начинает на высоте потуги показываться из половой щели, исчезая вне потуги (врезывание головки). На этом этапе периода изгнания начинается подготовка к приему родов.
С началом прорезывания головки (головка показавшись из половой щели роженицы на высоте потуги не исчезает после ее окончания) приступают к оказанию пособия по защите промежности. Цель этого пособия - предупредить быстрое разгибание головки, что предупреждает травматизацию головки плода и разрыв промежности роженицы.
Пособие состоит из следующих моментов:
1) предупреждение преждевременного разгибания головки;
2) выведение головки вне потуги;
3) уменьшение напряжения промежности за счет окружающих тканей;
4) регулирование потуг;
5) выведение плечевого пояса.
Комментарии. Необходимо описать клиническое ведение 2 периода родов, в частности как осуществлялся контроль за состоянием роженицы, плода, выделений. Подробное описание пособия по защите промежности не рекомендуется.
В истории родов следует указать точную дату и время рождения плода.
После рождения проводится оценка состояния новорожденного по шкале Апгар - в конце 1-ой и через 5 мин. после рождения.
Необходимо описать шкалу Апгар в виде таблицы и дать оценку новорожденного. Сделать заключение о его состоянии. Здоровые новорожденные имеют оценку 8-10 баллов, то есть находятся в удовлетворительном состоянии.
Указать в истории был ли новорожденный сразу приложен к груди матери, если нет, то отметить почему.
Первый туалет новорожденного
Первый туалет новорожденного проводится в два этапа, однако следует помнить о современных подходах индивидуального ведения родов и роли персонала в поддержке тесного кожного контакта матери и ребенка.
I этап (проводится на родовом столе):
1) отсасывание слизи из верхних дыхательных путей у новорожденного проводится по показаниям. Студент должен указать проводились ли эти мероприятия
2) пережатие и пересечение пуповины (описать когда, на каком расстоянии от пупочного кольца, как и с помощью каких инструментов производится и в какой период времени от рождения):
3) профилактика конъюнктивита (описать подробно методику проведения - каким препаратом, с помощью какого материала, в какой последовательности).
После проведения I этапа обработки сразу на родовом столе на ручки новорожденного привязывают стерильные "браслеты" с указанием ФИО роженицы, пола ребенка, часа и даты рождения, N истории родов. Новорожденного прикладывают к груди матери при отсутствии противопоказаний, которые определяет неонатолог, обращая внимание для матери на пол ребенка, наличие или отсутствие пороков развития у него.
После «кожного» контакта с матерью новорожденного переносят на обогреваемый столик, где проводится II этап туалета новорожденного:
1) обработка пуповины (проводится в строго асептических условиях) - описать детально на каком расстоянии от пупочного кольца накладывается лигатура или пластмассовая скобка, на каком расстоянии от лигатуры (скобки) отсекается остаток пуповины, как проводится проверка гемостаза в сосудах пуповины, какие инструменты и материалы используются. Обосновать выбор методики обработки пуповины.
2) антропометрия новорожденного: измерение окружности головки по прямому ее размеру, окружность грудной клетки, измерение роста новорожденного, его массы.
Новорожденный осматривается в родильном зале неонатологом. После этого новорожденного одевают и вновь прикладывают к груди матери. Заполняют "Историю развития новорожденного". При отсутствии противопоказаний его вместе с матерью в последующем переводят в послеродовое отделение совместного пребывания «Мать и дитя».
Описать цели раннего прикладывания новорожденного к груди матери.
Ведение III периода родов
Последовый период начинается сразу после рождения плода (последнего, если это многоплодная беременность) и заканчивается рождением последа. Его продолжительность при физиологическом течении у большинства женщин 5-10 мин. Максимальная продолжительность 3 периода – 30 минут. Ведение последового периода зависит от его фазы:
1 фаза (тоническое сокращение матки) продолжается 3-4 мин.- ведение консервативное, однако в самом ее начале (конец периода изгнания - начало последового периода) - проводится профилактика кровотечения однократным введением 1,0 (5 МЕ) окситоцина внутримышечно или внутривенным введением 0,02% раствор метилэргометрина (0,05 или 1,0 мл на 20 мл физ р-ра). Препарат вводится медленно, в течение 3-4 мин., стимулируя длительное тоническое сокращение матки.
II) фаза (отделение последа) - ведение продолжается консервативное, т.к. вмешательство в эту фазу может вызвать дискоординацию маточных сокращений и ущемление последа, а следствием этого может быть кровотечение.
III фаза (выделение последа) - ведение активное.
В последовом периоде роженица находится под постоянным контролем врача и акушерки.
При описании течения и ведения последового периода необходимо в течение I фазы:
1) оценить состояние роженицы;
2) описать, как и когда проводилась профилактика кровотечения;
3) как проводился учет кровопотери.
В течение II фазы проводить контроль за величиной и формой матки, за появлением признаков отделения последа.
Необходимо описать 2-3 визуальных признака отделения плаценты (признак Шредера, признак "песочных часов", признак Альфельда и др.) после появления которых проверяют пальпаторный признак Кюстнера-Чукалова.
Появление признаков отделения плаценты указывает на окончание II фазы последового периода и начало фазы выделения последа (III).
В истории родов следует указать какие признаки отделения последа наблюдались, как происходило выделение последа, пришлось ли прибегнуть к методам выделения отделившегося последа (Абуладзе, Креде-Лазаревича), подробно описать их методику, если они применялись. Описать как произошло рождение последа (плодовой поверхностью плаценты или материнской) и на основании этого сделать заключение о механизме отделения плаценты (по Шультце или по Дункану).
Методика осмотра последа описывается в истории родов детально.
Заключение о результате осмотра последа (размер, целостность, особенности, разрыв оболочек), о величине кровопотери в родах ее соответствии допустимой кровопотере записывается в историю. В тех ситуациях, когда кровопотеря в родах превышает допустимую, необходимо восполнение объема циркулирующей крови.
Указать продолжительность родов по периодам и общую.
Ведение раннего послеродового периода
Ранний послеродовый период продолжается 24 часа. В течение 2 часов родильница находится в родильном отделении. Описать по каким причинам родильница в течение этого времени нуждается в постоянном контроле. Знать особенности гемостаза плацентарной площадки, правила перевода в отделение «Мать и дитя».
В раннем послеродовом периоде проводится:
1) контроль состояния родильницы (АД, частота пульса, температура тела);
2) контроль за высотой стояния дна матки, ее величиной, плотностью.
3) контроль за объемом и интенсивностью кровянистых выделений из родовых путей.
Результаты этого наблюдения записываются в историю родов.
Осмотр родовых путей проводится по показаниям. При отсутствии наружного кровотечения, травм промежности, мягких родовых путей от него можно воздержаться. При наличии показаний осмотр родовых путей проводится сразу после родов с помощью зеркал. Описать результат осмотра, если он проводился. Если были обнаружены травмы мягких родовых путей, то описать технику восстановления их целостности, кровопотерю во время осмотра, методы обезболивания.
Эпикриз обезболивания родов. В нем следует указать эффект психопрофилактической подготовки к родам. Его оценивают как "полный", "частичный", "отсутствует".
Перед переводом родильницы в послеродовое отделение написать переводной эпикриз, в котором очень коротко описываются особенности течения родов, оценивается состояние родильницы на время перевода ее из родильного отделения (указать общую кровопотерю в родах и раннем послеродовом периоде), делаются назначения для ведения родильницы в послеродовом отделении.
Прогноз течения послеродового периода, в котором учитываются характер и длительность родов, продолжительность безводного промежутка, кровопотеря, наличие или отсутствие травм родовых путей и т.д.
Ведение родильницы в послеродовом отделении
Курируемая родильница осматривается студентом в послеродовом отделении не менее двух раз. Для знакомства с физиологией послеродового периода, правильной оценки инволюции половых органов после родов, становления лактации необходимо осмотреть родильницу вскоре после родов (1-2 сутки) и перед ее выпиской из акушерского стационара (4-5 сутки).
Ведение послеродового периода описывается по следующей схеме:
1) дата осмотра, сутки послеродового периода родильницы:
2) оценка общего состояния родильницы (жалобы, окраска кожных покровов, температура тела, пульс, АД):
3) состояние молочных желез (становление лактации, наличие или отсутствие признаков лактостаза), сосков (их форма, наличие или отсутствие трещин);
4) пальпация живота, пальпация матки - ее плотность, наличие или отсутствие болезненности при пальпации, стояние дна матки по отношению к пупку или верхнему краю лонного сочленения;
5) характер лохий (их цвет, количество, запах);
6) состояние вульвы и промежности (отек, воспалительные изменения, состояние швов, если они были наложены);
7) физиологические отправления.
После описания дневника необходимо сделать назначения на день осмотра родильницы.
Эпикриз родов
В нем необходимо коротко отразить характер и исход родов:
1) повторить коротко анкетные данные (возраст роженицы, паритет родов)
2) указать этап родов и жалобы роженицы при поступлении в родильное отделение
3) продолжительность, особенности течения и ведения I периода родов
4) продолжительность, особенности ведения периода изгнания
5) описать пол, массу, длину новорожденного, оценку по шкале Апгар, наличие или отсутствие каких-либо заболеваний, его пороков развития
6) продолжительность и особенности течения последового периода, целость последа, общую кровопотерю в родах
7) результаты осмотра мягких родовых путей, восстановление целости родовых путей при наличии их травм
Прогноз на дальнейшее течение послеродового периода.
Литература
Список литературы оформляется по правилам библиографии.
Подпись студента.
Необходимо оформлять историю родов четко, грамотно, с нумерацией страниц, оставлением полей для замечаний преподавателя.
- Размеренный образ жизни. Размеренный. жизненных истин, которые следует помнить каждому
- Наука о питании бесспорно имеет свою историю
- 5 ти дневная диета на молоке
- Когда и как празднуют день шоколада С Днем Рождения, шоколад: как провести свой шоколадный день
- Что старит женщину: признаки, которые делают женщину старше Старит женщину после 40 лет
- Подрезать крылья: Как работают орнитологи на аэродромах О работе в аэропорту: кряковые утки и тупые когти
- Как добиться успеха на работе Делать достичь успехов на работе
- Авария: жизнь после… психологическая помощь пострадавшим
- Как можно быстро разбогатеть с нуля в России — способы и примеры богатых людей
- Первые прогулки с новорождённым: летом, весной и зимой
- Витамины для грудничков: только самые важные и нужные в их возрасте Какие витамины нужны новорожденному ребенку
- Россия - в тройке мировых лидеров по употреблению пальмового масла в пищу
- Воздушный бой, которого "не было" И прекрасных моделей
- Слипоны — удобная обувь для летнего сезона
- Зачем читать вслух на английском языке и как правильно это делать Рождение современного стиля
- «Мой первый намаз» — намаз для начинающих (2)
- Воспитание парней, воинов, настоящих мужчин, лидеров
- Психология отношений между клиентом и исполнителем Правила общения с заказчиком
- Как завоевать мужчину рыбу
- Индивидуальная диета – наиболее рациональный подход к снижению веса









